DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: pacientes con obesidad.
- Alcance: manejo quirúrgico de la obesidad en adultos.
Autores
Expertos clínicos:
- Campana Olazabal Luis Antonio
- Campana Román Josephine Priscilla
- Carbajal Nicho Ramiro Noé
- Delgado Delgado Ronald Christian
- Orrego Peche Jorge Eduardo
- Luna Figueroa Alejandro Abel
- Jáuregui Macedo Natali
Metodólogos:
- Nieto Gutiérrez Wendy
- Urday Ipanaque Diana
- Goicochea Lugo Sergio
Coordinadores:
- Timaná Ruiz, Raúl Alonso
Descargar PDF con más información sobre la filiación y rol de los autores.
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
vacio
vacio
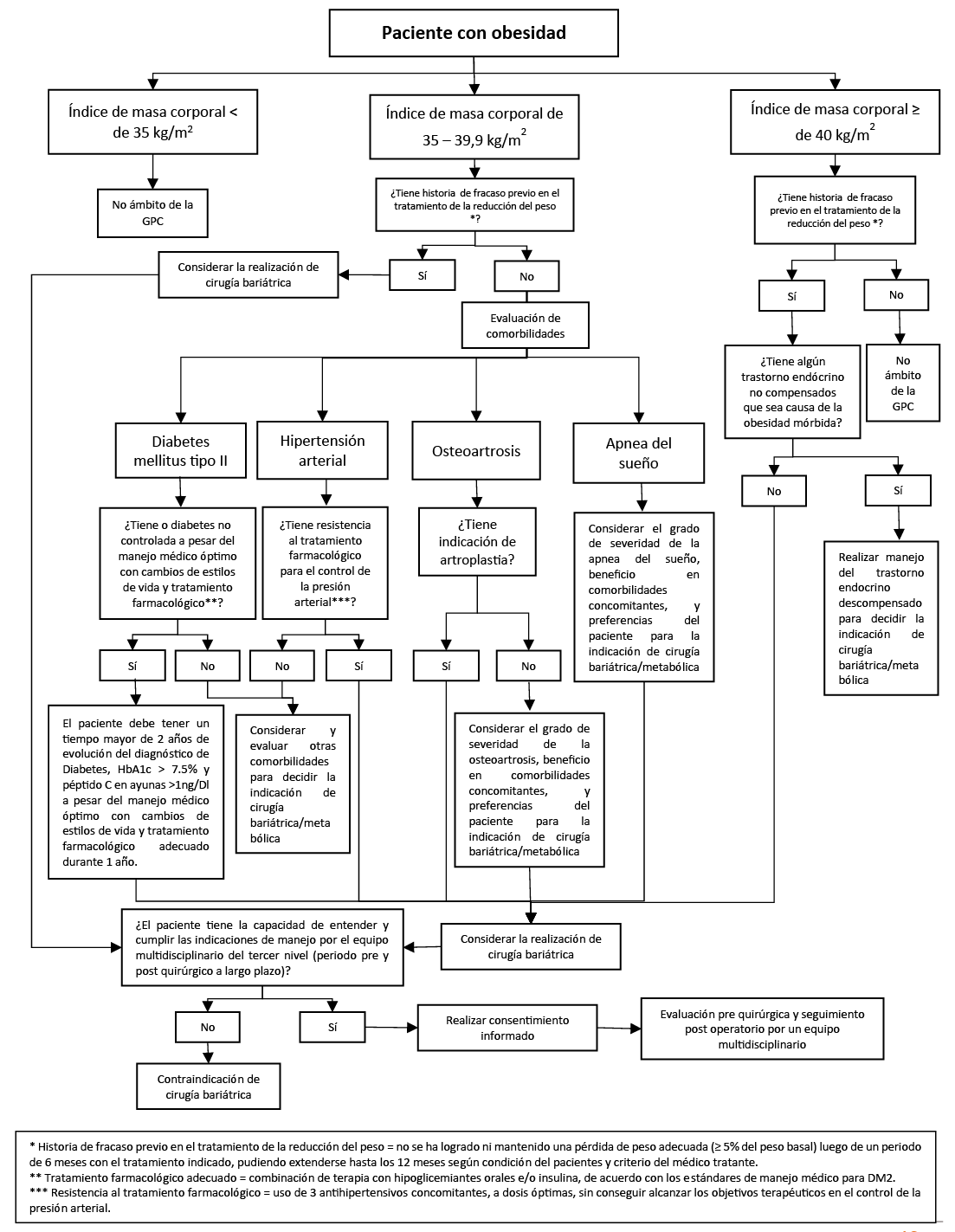
1. Personas con IMC ≥ 40 kg/m2
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con IMC mayor o igual a 40 kg/m2 con fracaso previo en el tratamiento de la reducción del peso, recomendamos considerar la realización de cirugía bariátrica. (Recomendación fuerte a favor, certeza baja de la evidencia)
BPC 1:
Se define “fracaso previo en el tratamiento de la reducción del peso” cuando no se ha logrado ni mantenido una pérdida de peso adecuada (≥ 5 % del peso basal) luego de un periodo de 6 meses con el tratamiento indicado, pudiendo extenderse hasta los 12 meses según condición del pacientes y criterio del médico tratante.
BPC 2:
Se debe contraindicar cirugía bariátrica en pacientes cuya obesidad mórbida se deba a trastornos endócrinos no compensados.
BPC 3:
En aquellos con indicación de cirugía bariátrica/metabólica, se debe realizar una evaluación pre quirúrgica y seguimiento post operatorio por un equipo multidisciplinario conformado por nutricionistas, psiquiatría, médico especialista en enfermedades endocrino-metabólicas (endocrinólogo, cardiólogo, etc.), neumólogo, gastroenterólogo, equipo quirúrgico entrenado en cirugía bariátrica, servicio social, y otro personal de salud afin.
BPC 4:
Los pacientes con indicación de cirugía bariátrica/metabólica deben tener la capacidad de entender y cumplir las indicaciones de manejo por el equipo multidisciplinario del tercer nivel, tanto en el periodo pre y post quirúrgico a largo plazo.
BPC 5:
Los pacientes con indicación de cirugía bariátrica/metabólica, previo a la cirugía, deben aceptar y firmar el consentimiento informado específico del servicio.
2. Personas con IMC 35 a 39,9 kg/m2 y diabetes
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con diagnóstico de diabetes mellitus tipo 2 con IMC de 35 a 39,9 kg/m2 y con fracaso previo en el tratamiento de la reducción del peso o diabetes no controlada (a pesar del manejo médico óptimo con cambios de estilos de vida y tratamiento farmacológico), recomendamos considerar la realización de cirugía bariátrica/metabólica. (Recomendación fuerte a favor, certeza baja de la evidencia)
BPC 1:
En adultos en quienes se realice el cálculo de la TFGe, utilizar métodos enzimáticos para la determinación de creatinina que sean equiparables a la dilución isotópica y espectrometría de masas (Isotope Dilution Mass Spectrometry, IDMS).
BPC 2:
Cuando se solicite la evaluación de la función renal como examen auxiliar, el laboratorio debe reportar el valor de la TFGe en mililitros por minuto por 1.73 metros cuadrados (ml/min/1.73 m2) y el valor de la creatinina sérica en las unidades miligramos por decilitro (mg/dl).
3. Personas con IMC de 35 a 39,9 kg/m2 e hipertensión
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de hipertensión arterial, con fracaso previo en el tratamiento de la reducción del peso o resistencia al tratamiento farmacológico para el control de la presión arterial, recomendamos considerar la realización de cirugía bariátrica/metabólica. (Recomendación fuerte a favor, baja de la evidencia)
BPC 1:
Se define “resistencia al tratamiento farmacológico” como el uso de tres antihipertensivos concomitantes, a dosis óptimas, sin conseguir alcanzar los objetivos terapéuticos en el control de la presión arterial.
BPC 2:
Previo a la cirugía, el paciente deberá ser evaluado por un médico especialista en cardiología para el manejo de la hipertensión y la recomendación pre-quirúrgica.
4. Personas con IMC de 35 a 39,9 kg/m2 y osteoartrosis
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de osteoartrosis sin indicación de artroplastia, con fracaso previo en el tratamiento de la reducción del peso, sugerimos considerar la realización de cirugía bariátrica/metabólica. (Recomendación condicional a favor, certeza muy baja de la evidencia)
Recomendación 2:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de osteoartrosis con indicación de artroplastia, con fracaso previo en el tratamiento de la reducción del peso, sugerimos considerar la realización de cirugía bariátrica/metabólica. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de osteoartrosis, considerar el grado de severidad de la osteoartrosis, beneficio en comorbilidades concomitantes y preferencias del paciente para la indicación de cirugía bariátrica/metabólica.
5. Personas con IMC de 35 a 39,9 kg/m2 y apnea obstructiva del sueño
Descargar PDF con el desarrollo de la pregunta.
BCP 1:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de apnea obstructiva del sueño, con fracaso previo en el tratamiento de la reducción del peso, considerar la realización de cirugía bariátrica/metabólica.
BCP 2:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de apnea obstructiva del sueño, considerar el grado de severidad de la apnea obstructiva del sueño, beneficio en comorbilidades concomitantes, y preferencias del paciente para la indicación de cirugía bariátrica/metabólica.
BPC 3:
En pacientes con IMC de 35 a 39,9 kg/m2 y diagnóstico de apnea obstructiva con indicación de cirugía bariátrica/metabólica realizar evaluación neumológica durante el pre y post operatorio.
6. Qué tipo de cirugía bariátrica brindar
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con indicación de cirugía bariátrica/metabólica, sugerimos realizar alguno de los siguientes tipos de cirugía: gastrectomía en manga, bypass gástrico de una anastomosis, bypass gástrico en Y de Roux, o derivación biliopancreática, siendo este último no recomendado como primera línea de tratamiento. (Recomendación condicional a favor, certeza baja de la evidencia)
BPC 1:
Para la decisión del tipo de intervención tomar en cuenta el criterio del equipo multidisciplinario, la experticia del cirujano bariatra, los hallazgos endoscópicos, el peso, hábitos alimentarios, estado socioeconómico, el grado de instrucción, el lugar de residencia, y la decisión del paciente.
BPC 2:
En pacientes con indicación de cirugía bariátrica, realizar la elección del tipo de cirugía tomando en cuenta el tipo de comorbilidad adyacente.
BPC 3:
En pacientes con diabetes mellitus y reflujo gastroesofágico o hernia hiatal considerar la técnica de bypass gástrico como primera técnica de tratamiento, tomando en cuenta el estado del paciente y la decisión del mismo.
7. Escala Obesity surgery mortality risk score (OS-MRS)
Descargar PDF con el desarrollo de la pregunta.
BCP 1:
En pacientes con indicación de cirugía bariátrica/metabólica, utilizar la escala Obesity surgery mortality risk score (OS-MRS) previo a la cirugía para estratificar el riesgo de mortalidad, el cual será informado al paciente.
BCP 2:
Utilizar la estratificación de riesgo de mortalidad por la OS-MRS como uno de los criterios a considerar para la elección de la técnica quirúrgica.
Referencias bibliográficas
- British Journal of Medicine [Internet]. UK: BMJ [citado 29 sept 2020] Obesity in adults [Available from: https://bestpractice.bmj.com/topics/en-gb/211.
- Organización Mundial de la Salud [Internet]. Suiza: OMS [citado 29 sept 2020] Obesidad. [Available from: https://www.who.int/topics/obesity/es/.
- Córdova Villalobos JÁ. La obesidad: la verdadera pandemia del siglo <span class=»elsevierStyleSmallCaps»>xxi</span>. Cirugía y Cirujanos. 2016;84(5):351-5.
- Moyer VA. Screening for and management of obesity in adults: U.S. Preventive Services Task Force recommendation statement. Annals of internal medicine. 2012;157(5):373-8.
- Sánchez-Pernaute A, Torres García AJ. Cirugía metabólica. Cirugía Española. 2008;84(1):1-2.
- Fernando Maluenda G. Cirugía bariátrica. Revista Médica Clínica Las Condes. 2012;23(2):180-8.
- Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, et al. AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal. 2010;182(18):E839-E42.
- Ministerio de Salud. Documento técnico: Metodología para la de documento técnico elaboración guías de practica clínica. Lima, Perú: MINSA; 2015.
- Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J, et al. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. Bmj. 2017;358:j4008.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
- Wells G, Shea B, O’connell D, Peterson J, Welch V, Losos M, et al. The Newcastle-Ottawa Scale (NOS) for assessing the quality of nonrandomised studies in meta-analyses. Ottawa (ON): Ottawa Hospital Research Institute; 2009. Available in March. 2016.
- Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, et al. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Annals of internal medicine. 2011;155(8):529-36.
- Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
- Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. bmj. 2016;353:i2016.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. bmj. 2016;353:i2089.
- Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719-25.
- American Society for Metabolic and Bariatric Surgery [Internet]. USA: ASMBS; 2019 [citado 24 sept 2020] Estimate of Bariatric Surgery Numbers, 2011-2018. [Available from: https://asmbs.org/resources/estimate-of-bariatric-surgery-numbers.
- Faria GR. A brief history of bariatric surgery. Porto Biomedical Journal. 2017;2(3):90-2.
- Colquitt JL, Pickett K, Loveman E, Frampton GK. Surgery for weight loss in adults. The Cochrane database of systematic reviews. 2014(8):Cd003641.
- Pontiroli AE, Morabito A. Long-term prevention of mortality in morbid obesity through bariatric surgery. a systematic review and meta-analysis of trials performed with gastric banding and gastric bypass. Annals of surgery. 2011;253(3):484-7.
- Weng TC, Chang CH, Dong YH, Chang YC, Chuang LM. Anaemia and related nutrient deficiencies after Roux-en-Y gastric bypass surgery: a systematic review and meta-analysis. BMJ open. 2015;5(7):e006964.
- National Institute for Health and Care Excellence. Obesity: identifification, assessment and management. Reino Unido: NICE; 2014.
- Instituto Mexicano del Seguro Social. Tratamiento quirúrgico de la obesidad en el adulto. México: Instituto Mexicano del Seguro Social; 2018.
- Consenso Intersociedades. Cirugía bariátrica y metabólica. In: Asociación argentina de cirugía, editor. Argentina2019.
- Ministerio de Salud. Guía de práctica clínica nacional sobre diagnóstico y tratamiento de la obesidad en adultos. . In: Estrategia nacional de prevención y control de enfermedades no trasmisibles, editor. Argentina: Ministerio de Salud,; 2014.
- Trends in adult body-mass index in 200 countries from 1975 to 2014: a pooled analysis of 1698 population-based measurement studies with 19.2 million participants. Lancet (London, England). 2016;387(10026):1377-96.
- Pareek M, Schauer PR, Kaplan LM, Leiter LA, Rubino F, Bhatt DL. Metabolic Surgery: Weight Loss, Diabetes, and Beyond. Journal of the American College of Cardiology. 2018;71(6):670-87.
- Worldwide trends in diabetes since 1980: a pooled analysis of 751 population-based studies with 4.4 million participants. Lancet (London, England). 2016;387(10027):1513-30.
- El Khoury L, Chouillard E, Chahine E, Saikaly E, Debs T, Kassir R. Metabolic Surgery and Diabesity: a Systematic Review. Obesity surgery. 2018;28(7):2069-77.
- Gloy VL, Briel M, Bhatt DL, Kashyap SR, Schauer PR, Mingrone G, et al. Bariatric surgery versus non-surgical treatment for obesity: a systematic review and meta-analysis of randomised controlled trials. BMJ : British Medical Journal. 2013;347:f5934.
- Guo X, Liu X, Wang M, Wei F, Zhang Y, Zhang Y. The effects of bariatric procedures versus medical therapy for obese patients with type 2 diabetes: meta-analysis of randomized controlled trials. BioMed research international. 2013;2013:410609.
- Müller-Stich BP, Senft JD, Warschkow R, Kenngott HG, Billeter AT, Vit G, et al. Surgical versus medical treatment of type 2 diabetes mellitus in nonseverely obese patients: a systematic review and meta-analysis. Annals of surgery. 2015;261(3):421-9.
- Yan Y, Sha Y, Yao G, Wang S, Kong F, Liu H, et al. Roux-en-Y Gastric Bypass Versus Medical Treatment for Type 2 Diabetes Mellitus in Obese Patients: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. Medicine. 2016;95(17):e3462.
- Sheng B, Truong K, Spitler H, Zhang L, Tong X, Chen L. The Long-Term Effects of Bariatric Surgery on Type 2 Diabetes Remission, Microvascular and Macrovascular Complications, and Mortality: a Systematic Review and Meta-Analysis. Obesity surgery. 2017;27(10):2724-32.
- Cohen R, Le Roux CW, Junqueira S, Ribeiro RA, Luque A. Roux-En-Y Gastric Bypass in Type 2 Diabetes Patients with Mild Obesity: a Systematic Review and Meta-analysis. Obesity surgery. 2017;27(10):2733-9.
- Khorgami Z, Shoar S, Saber AA, Howard CA, Danaei G, Sclabas GM. Outcomes of Bariatric Surgery Versus Medical Management for Type 2 Diabetes Mellitus: a Meta-Analysis of Randomized Controlled Trials. Obesity surgery. 2019;29(3):964-74.
- Villena Chávez JE. Prevalencia de sobrepeso y obesidad en el Perú. Revista Peruana de Ginecología y Obstetricia. 2017;63:593-8.
- Wilhelm SM, Young J, Kale-Pradhan PB. Effect of bariatric surgery on hypertension: a meta-analysis. The Annals of pharmacotherapy. 2014;48(6):674-82.
- 8. Obesity Management for the Treatment of Type 2 Diabetes: Standards of Medical Care in Diabetes-2019. Diabetes care. 2019;42(Suppl 1):S81-s9.
- Young MT, Gebhart A, Phelan MJ, Nguyen NT. Use and Outcomes of Laparoscopic Sleeve Gastrectomy vs Laparoscopic Gastric Bypass: Analysis of the American College of Surgeons NSQIP. Journal of the American College of Surgeons. 2015;220(5):880-5.
- Arterburn DE, Courcoulas AP. Bariatric surgery for obesity and metabolic conditions in adults. BMJ (Clinical research ed). 2014;349:g3961.
- Rubio MA, Moreno C. [Nutritional implications of bariatric surgery on the gastrointestinal tract]. Nutricion hospitalaria. 2007;22 Suppl 2:124-34.
- Finucane MM, Stevens GA, Cowan MJ, Danaei G, Lin JK, Paciorek CJ, et al. National, regional, and global trends in body-mass index since 1980: systematic analysis of health examination surveys and epidemiological studies with 960 country-years and 9·1 million participants. Lancet (London, England). 2011;377(9765):557-67.
- Cohen JB. Hypertension in Obesity and the Impact of Weight Loss. Current cardiology reports. 2017;19(10):98.
- Moore EC, Pories WJ. Metabolic surgery is no longer just bariatric surgery. Diabetes Technol Ther. 2014;16 Suppl 1(Suppl 1):S78-S84.
- Schiavon CA, Bersch-Ferreira AC, Santucci EV, Oliveira JD, Torreglosa CR, Bueno PT, et al. Effects of Bariatric Surgery in Obese Patients With Hypertension: The GATEWAY Randomized Trial (Gastric Bypass to Treat Obese Patients With Steady Hypertension). Circulation. 2018;137(11):1132-42.
- Carey RM, Calhoun DA, Bakris GL, Brook RD, Daugherty SL, Dennison-Himmelfarb CR, et al. Resistant Hypertension: Detection, Evaluation, and Management: A Scientific Statement From the American Heart Association. Hypertension. 2018;72(5):e53-e90.
- Christensen R, Bartels EM, Astrup A, Bliddal H. Effect of weight reduction in obese patients diagnosed with knee osteoarthritis: a systematic review and meta-analysis. Annals of the rheumatic diseases. 2007;66(4):433-9.
- Chu IJH, Lim AYT, Ng CLW. Effects of meaningful weight loss beyond symptomatic relief in adults with knee osteoarthritis and obesity: a systematic review and meta-analysis. Obesity reviews : an official journal of the International Association for the Study of Obesity. 2018;19(11):1597-607.
- Richette P, Poitou C, Garnero P, Vicaut E, Bouillot JL, Lacorte JM, et al. Benefits of massive weight loss on symptoms, systemic inflammation and cartilage turnover in obese patients with knee osteoarthritis. Annals of the rheumatic diseases. 2011;70(1):139-44.
- Smith TO, Aboelmagd T, Hing C, Macgregor A. Does bariatric surgery prior to total hip or knee arthroplasty reduce post-operative complications and improve clinical outcomes for obese patients? Systematic review and meta-analysis. The bone & joint journal. 2016;98(9):1160-6.
- Li S, Luo X, Sun H, Wang K, Zhang K, Sun X. Does prior bariatric surgery improve outcomes following total joint arthroplasty in the morbidly obese? A meta-analysis. The Journal of arthroplasty. 2019;34(3):577-85.
- Gu A, Cohen JS, Malahias M-A, Lee D, Sculco PK, McLawhorn AS. The Effect of Bariatric Surgery Prior to Lower-Extremity Total Joint Arthroplasty: A Systematic Review. HSS Journal®. 2019:1-11.
- Hacken B, Rogers A, Chinchilli V, Silvis M, Mosher T, Black K. Improvement in knee osteoarthritis pain and function following bariatric surgery: 5-year follow-up. Surgery for obesity and related diseases : official journal of the American Society for Bariatric Surgery. 2019;15(6):979-84.
- MacKay C, Clements N, Wong R, Davis AM. A systematic review of estimates of the minimal clinically important difference and patient acceptable symptom state of the Western Ontario and McMaster Universities Osteoarthritis Index in patients who underwent total hip and total knee replacement. Osteoarthritis and cartilage. 2019;27(10):1408-19.
- Robson EK, Hodder RK, Kamper SJ, O’Brien KM, Williams A, Lee H, et al. Effectiveness of Weight-Loss Interventions for Reducing Pain and Disability in People With Common Musculoskeletal Disorders: A Systematic Review With Meta-Analysis. The Journal of orthopaedic and sports physical therapy. 2020;50(6):319-33.
- Gademan MG, Hofstede SN, Vliet Vlieland TP, Nelissen RG, Marang-van de Mheen PJ. Indication criteria for total hip or knee arthroplasty in osteoarthritis: a state-of-the-science overview. BMC musculoskeletal disorders. 2016;17(1):463.
- Podmore B, Hutchings A, van der Meulen J, Aggarwal A, Konan S. Impact of comorbid conditions on outcomes of hip and knee replacement surgery: a systematic review and meta-analysis. BMJ open. 2018;8(7):e021784.
- de Sousa AG, Cercato C, Mancini MC, Halpern A. Obesity and obstructive sleep apnea-hypopnea syndrome. Obesity reviews : an official journal of the International Association for the Study of Obesity. 2008;9(4):340-54.
- Quintas-Neves M, Preto J, Drummond M. Assessment of bariatric surgery efficacy on Obstructive Sleep Apnea (OSA). Revista portuguesa de pneumologia. 2016;22(6):331-6.
- Priyadarshini P, Singh VP, Aggarwal S, Garg H, Sinha S, Guleria R. Impact of bariatric surgery on obstructive sleep apnoea-hypopnea syndrome in morbidly obese patients. Journal of minimal access surgery. 2017;13(4):291-5.
- Aguiar IC, Freitas WR, Jr., Santos IR, Apostolico N, Nacif SR, Urbano JJ, et al. Obstructive sleep apnea and pulmonary function in patients with severe obesity before and after bariatric surgery: a randomized clinical trial. Multidiscip Respir Med. 2014;9(1):43.
- Fredheim JM, Rollheim J, Sandbu R, Hofsø D, Omland T, Røislien J, et al. Obstructive sleep apnea after weight loss: a clinical trial comparing gastric bypass and intensive lifestyle intervention. J Clin Sleep Med. 2013;9(5):427-32.
- Zhang Y, Wang W, Yang C, Shen J, Shi M, Wang B. Improvement in Nocturnal Hypoxemia in Obese Patients with Obstructive Sleep Apnea after Bariatric Surgery: a Meta-Analysis. Obes Surg. 2019;29(2):601-8.
- Catheline JM, Bihan H, Le Quang T, Sadoun D, Charniot JC, Onnen I, et al. Preoperative cardiac and pulmonary assessment in bariatric surgery. Obesity surgery. 2008;18(3):271-7.
- American Society for Metabolic and Bariatric Surgery [Internet]. USA: ASMBS; 2020 [citado 1 oct 2020] Bariatric Surgery Procedures [Available from: https://asmbs.org/patients/bariatric-surgery-procedures.
- Padwal R, Klarenbach S, Wiebe N, Birch D, Karmali S, Manns B, et al. Bariatric surgery: a systematic review and network meta-analysis of randomized trials. Obesity reviews : an official journal of the International Association for the Study of Obesity. 2011;12(8):602-21.
- International Federation of National Bariatric and Metabolic Surgery Societies [Internet]. Italia: IFSO [citado 1 oct 2020] International Federation of National Bariatric and Metabolic Surgery Societies [Available from: https://www.ifso.com/join-ifso/.
- Ministerio de Salud y Protección Social. Guía de práctica clínica (GPC) para la prevención, diagnóstico y tratamiento del sobrepeso y la obesidad en adultos. In: Departamento Administrativo de Ciencia TeIC, editor. Colombia: MinSalud; 2016.
- Schiavon CA, Ikeoka DT, de Sousa MG, Silva CRA, Bersch-Ferreira AC, de Oliveira JD, et al. Effects of gastric bypass surgery in patients with hypertension: rationale and design for a randomised controlled trial (GATEWAY study). BMJ open. 2014;4(9):e005702.
- Owen JG, Yazdi F, Reisin E. Bariatric Surgery and Hypertension. American Journal of Hypertension. 2017;31(1):11-7.
- Lee CJ [Internet]. USA: Johns Hopkins Diabetes Guide; 2020. [citado 01 de oct 2020] Guía de diabetes. Cirugía bariátrica. [Available from: https://www.hopkinsguides.com/hopkins/view/Johns_Hopkins_Diabetes_Guide/547015/all/Bariatric_Surgery.
- Mechanick JI, Apovian C, Brethauer S, Garvey WT, Joffe AM, Kim J, et al. Clinical practice guidelines for the perioperative nutrition, metabolic, and nonsurgical support of patients undergoing bariatric procedures – 2019 update: cosponsored by american association of clinical endocrinologists/american college of endocrinology, the obesity society, american society for metabolic & bariatric surgery, obesity medicine association, and american society of anesthesiologists – executive summary. Endocrine practice : official journal of the American College of Endocrinology and the American Association of Clinical Endocrinologists. 2019;25(12):1346-59.
- DeMaria EJ, Portenier D, Wolfe L. Obesity surgery mortality risk score: proposal for a clinically useful score to predict mortality risk in patients undergoing gastric bypass. Surgery for obesity and related diseases : official journal of the American Society for Bariatric Surgery. 2007;3(2):134-40.
- Thomas H, Agrawal S. Systematic review of obesity surgery mortality risk score–preoperative risk stratification in bariatric surgery. Obesity surgery. 2012;22(7):1135-40.
- Major P, Wysocki M, Pędziwiatr M, Małczak P, Pisarska M, Migaczewski M, et al. Can the Obesity Surgery Mortality Risk Score predict postoperative complications other than mortality? Wideochir Inne Tech Maloinwazyjne. 2016;11(4):247-52.
- Orłowski M, Janik MR, Paśnik K, Jędrzejewski E. Usefulness of the Obesity Surgery Mortality Risk Score (OR-MRS) in choosing the laparoscopic bariatric procedure. Wideochir Inne Tech Maloinwazyjne. 2015;10(2):233-6.
- Garcia-Garcia ML, Martin-Lorenzo JG, Liron-Ruiz R, Torralba-Martinez JA, Garcia-Lopez JA, Aguayo-Albasini JL. Failure of the Obesity Surgery Mortality Risk Score (OS-MRS) to Predict Postoperative Complications After Bariatric Surgery. A Single-Center Series and Systematic Review. Obes Surg. 2017;27(6):1423-9.
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo a ietsi.gpc@gmail.com

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com